Организация охраны здоровья детей
Организация охраны здоровья детей
Охрана и укрепление здоровья детей, формирование привычки к здоровому образу жизни — одна из ключевых целей в системе дошкольного образования
Забота о здоровье ребёнка начинается с благоприятного психологического климата в коллективе, который бережно поддерживается и охраняется всеми сотрудниками учреждения
Планирование и проведение работы осуществляется в двух направлениях: педагогическом и медицинском
Согласно СанПиН от 2.4.1.3049-13 разрабатывается:
- режим дня детей в ДОУ, с обязательным учётом возраста детей. В режиме обязательно отражается время приёма пищи, прогулок, дневного сна
- расписание НОД (занятий) для каждой группы детей, ведётся суммарный учёт времени НОД в каждой группе. В период летних каникул проводятся экскурсии. Расписание занятий и режим дня определяются уставом ДОУ на основе рекомендаций медицинских специалистов
Укрепление здоровья осуществляется через совершенствование физического развития детей на физкультурных занятиях. Дети в группах разделены на подгруппы в соответствии с группой здоровья. Физическая нагрузка на занятиях снижается детям, имеющим отклонения в соматической сфере различной степени выраженности
В детском саду проводятся утренняя гимнастика, подвижные и малоподвижные игры, гимнастика после сна, гигиенические процедуры
Прогулка — обязательный элемент режима дня. На прогулке обеспечивается возможность для двигательной активности детей, виды игр варьируются в зависимости от сезона
Сбор информации, регулирование и контроль состояния охраны здоровья воспитанников осуществляется в соответствии с системой внутреннего контроля качества дошкольного образования
Медицинский раздел решает задачу профилактики заболеваний и оздоровления детей. Он состоит из направлений: профилактические осмотры медицинских специалистов, вакцинация, витаминизация блюд
Организовано здоровое питание воспитанников в ДОУ — сбалансированное, разнообразное, достаточное
Результатами лечебно-оздоровительной работы в ДОУ можно считать улучшение состояния здоровья детей, низкий уровень заболеваемости (в сравнении со средними показателями по городу) в период эпидемий гриппа, а также создание устойчивой здоровьесберегающей системы
Профилактика полиомиелита
Полиомиелит - это инфекционное заболевание вирусной этиологии, возникающее в результате инфицирования одним из трех типов вируса полиомиелита, который поражает центральную нервную систему.
Основной путь передачи возбудителя - фекально-оральный. Возможна передача вируса окружающим и воздушно-капельным путем.
Симптомами заболевания, в зависимости от клинической формы, являются: лихорадка, респираторный синдром, расстройство желудочно-кишечного тракта, двигательные нарушения. Проникнув в организм, вирус полиомиелита размножается в лимфатическом глоточном кольце (миндалины), кишечнике, регионарных лимфатических узлах, проникает в кровь и в центральную нервную систему вызывая её поражение, возникают параличи различных мышц: нарушается глотание, у ребенка развивается отдышка и удушье, в результате парализации мышц грудной клетки.
Смертность от заболевания высокая, особенно среди детей. У переболевших полиомиелитом, формируется инвалидность.
ЛЕЧЕНИЕ от полиомиелита: НЕ СУЩЕСТВУЕТ, только симптоматическое.
ИММУНИЗАЦИЯ - ключевое звено системы предупреждения возникновения, распространения и ликвидации полиомиелита, которая является основным методом защиты от заболевания полиомиелитом и направлена на создание невосприимчивости населения к этой инфекции.
Профилактические прививки против полиомиелита проводятся детям, не имеющим медицинских противопоказаний, в соответствии с Национальным календарем профилактических прививок. Вакцинация проводится детям с 3-х месячного возраста и состоит из трех прививок с интервалом в 1,5 месяца. Первая ревакцинация проводится в 18 месяцев (или через год после завершения вакцинации), вторая ревакцинация - 20 месяцев, третья ревакцинация - в 14 лет. Для иммунизации против полиомиелита используются вакцины, зарегистрированные на территории Российской Федерации в установленном порядке и разрешенные к применению: первые две аппликации вакцинального комплекса проводятся инактивированной полиомиелитной вакциной (имовакс Полио), третья аппликация и ревакцинации - оральной (живой) полиомиелитной вакциной.
Имовакс Полио, как представитель нового поколения полиовакцин (ИПВ) - на сегодняшний день наиболее безопасная вакцина, которая может применяться даже у ослабленных детей и у детей с иммунодефицитами (введение живых вакцин таким пациентам противопоказано). Имовакс Полио можно применять для профилактики полиомиелита у беременных женщин (вакцинация рекомендована в случае, если в семье имеется ребенок, получающий живую полиовакцину).
По эпидемическим показаниям иммунизация против полиомиелита в индивидуальном порядке проводится:
- лицам, выезжающим в эндемичные (неблагополучные) по полиомиелиту страны (территории), не привитым против этой инфекции, не имеющим сведений о прививках против полиомиелита, а также по требованию принимающей стороны;
- лицам, не привитым против полиомиелита, вне зависимости от возраста, рекомендуется сделать прививку не менее чем за 10 дней до выезда.
Дети и взрослые, выезжающие или въезжающие в страны, где регистрируются случаи полиомиелита, должны быть обязательно привиты против этой инфекции
.
Решающим, доступным, эффективным методом профилактики и защиты населения от дифтерии является вакцинация. Первичная вакцинация состоит из трех прививок. Первая прививка ставится детям в 3-месячном возрасте, затем в возрасте 4,5 и 6 месяцев. Ревакцинация проводится в 1,5 года, в 7 и 14 лет. Чтобы иммунитет постоянно поддерживался, взрослым каждые 10 лет проводят ревакцинацию. Противопоказания к прививкам есть, но они минимальны и определяет их только врач. Прививки делают в поликлиниках по месту жительства, а также по месту работы.
Вакцинация является единственным надежным средством профилактики дифтерии! Отказываясь от прививок, Вы рискуете здоровьем и жизнью своим и Вашего ребёнка!
Профилактика дифтерии
Дифтерия («смертельная язва глотки», «удушающая болезнь») - это острое инфекционное заболевание бактериальной природы, которое характеризуется явлениями общей интоксикации организма, воспалительным процессом в месте внедрения возбудителя, чаще на слизистых оболочках ротоглотки и дыхательных путей, поражением сердечно-сосудистой, нервной систем и почек. Дифтерию вызывает дифтерийная палочка (бацилла Лёффлера).
Пути передачи инфекции воздушнокапельный (при разговоре, крике, кашле, чихании) и контактно-бытовой (через предметы обихода: игрушки, книги, посуду и т.д.).
Источник инфекции – больной человек или бактерионоситель. Инкубационный (скрытый) период длится 2-10 дней. Тяжесть болезни обусловлена, выделяющимся дифтерийной палочкой, крайне ядовитым токсином, который повреждает нервные и др. клетки.
Клинические симптомы дифтерии:
· Повышение температуры;
· Бледность кожных покровов;
· Выраженная слабость;
· Отёк мягких тканей шеи;
· Лёгкая боль в горле, затруднение глотания; · Увеличение нёбных миндалин;
· Гиперемия и отёк слизистой глотки;
· Увеличение шейных лимфоузлов;
· Плёнчатый налёт (может быть любого цвета, но чаще бывает серобелым), покрывает нёбные миндалины; иногда распространяется на нёбные дужки, мягкое нёбо, боковые стенки глотки, гортань. Налёт образуется на месте внедрения дифтерийной палочки в организм, трудно снимается с образованием кровоточащих язв.
Опасными признаками являются отёк шеи, лица, слизистой оболочки верхних дыхательных путей, приводящие к затруднению, а иногда и к невозможности дыхания.
Кроме зева, дифтерия может поражать слизистые оболочки носа, глаз, половых органов, а также раневые поверхности.
Осложнения дифтерии
Ранние осложнения:
инфекционно-токсический шок с развитием отека головного мозга, легких, острой почечной и сердечной недостаточности, - могут стать причиной смерти больного.
Сальмонеллез – это зооантропонозное (передающееся от животных и человека), инфекционное (вызывается сальмонеллами) заболевание из группы острых кишечных инфекций с фекально-оральным механизмом передачи возбудителя, характеризующееся поражением желудочно-кишечного тракта, симптомами интоксикации и обезвоживанием организма. Специфическая профилактика сальмонеллеза отсутствует (иммунизация населения не проводится).
Болеют дети и взрослые любого возраста. Профилактические меры при сальмонеллезе должны быть направлены на звенья эпидемического процесса (источник инфекции, факторы, пути передачи и восприимчивый организм).
Профилактика сальмонеллеза
- Должное хранение яиц и мяса. Должен соблюдаться принцип соседства. Яйца хранятся отдельно в специальных ячейках. Нельзя хранить их рядом с другими продуктами, так как сальмонеллы могут распространяться и обсеменять их.
- Поддержка нужной температуры в холодильнике.
- Соблюдение сроков хранения продуктов. Особенно опасны в плане сальмонеллеза молоко, кисломолочные продукты, мясо, фарш, салаты, сырые овощи, рыба и морепродукты.
- Кипячение воды. Сальмонеллы могут попасть в воду стоячих водоемов с фекалиями водоплавающих птиц и людей. В отличие от продуктов сырая вода менее опасна.
- Мытье рук после посещения туалета, перед приемом пищи и после контакта с домашними питомцами. Руки необходимо мыть с мылом под горячей проточной водой.
- Кипячение молока перед его употреблением.
- Мытье яиц и отказ от употребления яиц всмятку.
- Отказ от употребления сырых сосисок, паштетов и полуфабрикатов.
- Должная термическая обработка мяса (варка, тушение, запекание, жарка при высокой температуре). Сальмонеллы погибают при температуре 80ºC в течение 10 минут.
- Исключение прямого контакта сырья с готовыми блюдами.
- Отказ от употребления мяса водоплавающих птиц и продукции в сомнительных торговых точках.
- Приобретение мяса только в проверенных местах с ветеринарным освидетельствованием.
- Изоляция больного (в случае развития заболевания). Эта мера, направленная на предупреждение инфицирования других людей.
- Обеспечение должных санитарных условий при разведении скота и птиц.
- Правильные обработка и убой скота.
Коллективные меры профилактики сальмонеллеза проводятся на предприятиях по убою скота, предприятиях общественного питания и в очагах инфекции. Они включают в себя:
- проведение медицинских осмотров сотрудников (бактериологический анализ на носительство сальмонелл);
- выявление и своевременное лечение больных;
- ветеринарное освидетельствование;
- правильное приготовление блюд;
- пользование перчатками;
- контроль за хранением готовых продуктов.
Экстренная профилактика в условиях стационара может включать в себя применение сальмонеллезного бактериофага.
ПРОФИЛАКТИКА ИЕРСИНИОЗА
Иерсиниоз - острое инфекционное заболевание, которое вызывается иерсиниозными бактериями и характеризуется лихорадкой, интоксикацией, поражением суставов, печени, селезенки и желудочно-кишечного тракта.
Коварство иерсиниоза состоит в том, что зачастую последствия поражения печени, почек остаются навсегда.
Источники инфекции
Возбудитель инфекции - иерсиниозная бактерия, обладает способностью размножаться при низких температурах, может длительно существовать и размножаться в окружающей среде, быстро погибает при кипячении и воздействии дезинфицирующих средств. Источники возбудителя инфекции: мышевидные грызуны, сельскохозяйственные животные (свиньи, крупный рогатый скот), домашние животные (собаки), которые выделяют возбудителей с фекалиями; в отдельных случаях - больные иерсиниозом люди. Факторами передачи возбудителей инфекции являются пищевые продукты - овощи, фрукты, мясо, молоко, обсемененные иерсиниями.
Пути передачи
Основные пути передачи возбудителей - пищевой, а также контактно-бытовой (в семьях, общежитиях).
Заболевание у людей встречается во всех возрастных группах, но чаще у детей. Иерсиниоз регистрируется в виде спорадических случаев и вспышек, преимущественно в организованных коллективах. Заболевание регистрируется в течение всего года, но чаще в зимне-весенние месяцы (февраль-март), что связано с более широким употреблением в пищу овощей и фруктов, поступающих из овощехранилищ, где они были инфицирован грызунами.
Инкубационный период длится от 5 до 7 дней.
Симптомы заболевания: рвота, боли в животе, повышение температуры тела, жидкий стул, сыпь, боли в суставах, увеличение лимфатических узлов, печени.
Меры профилактики
• Правильное раздельное хранение зимних и ранних овощей.
• Борьба с грызунами, обеспечение грызунонепроницаемости помещений.
• Запрещение приготовления салатов из сырых овощей урожая прошлого года (особенно из моркови и капусты).
• Выделение отдельных помещений, столов, посуды, кухонного инвентаря для предкулинарной обработки.
• Тщательная сортировка, мойка, очистка овощей и фруктов для употребления порционно в сыром виде.
• Обязательная бланшировка овощей, фруктов и ягод, подготовленных для употребления в сыром виде, непосредственно перед нарезкой.
• Заправлять салаты растительным маслом непосредственно перед выдачей.
• Не допускать чистку сырых овощей, картофеля на ночь, держать очищенные овощи в воде более 1,5 часов.
• Соблюдать регламентированные сроки хранения готовых блюд.
Помните! Соблюдение санитарных правил, технологии приготовления и сроков хранения пищевых продуктов (овощей, фруктов и т.п.) поможет избежать заражения иерсиниозом!
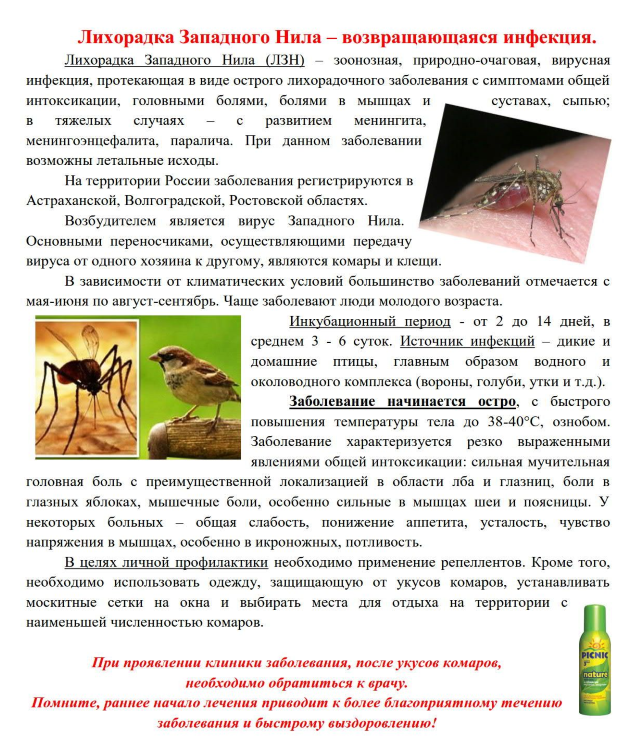
Профилактика "Лихорадки Западного Нила"